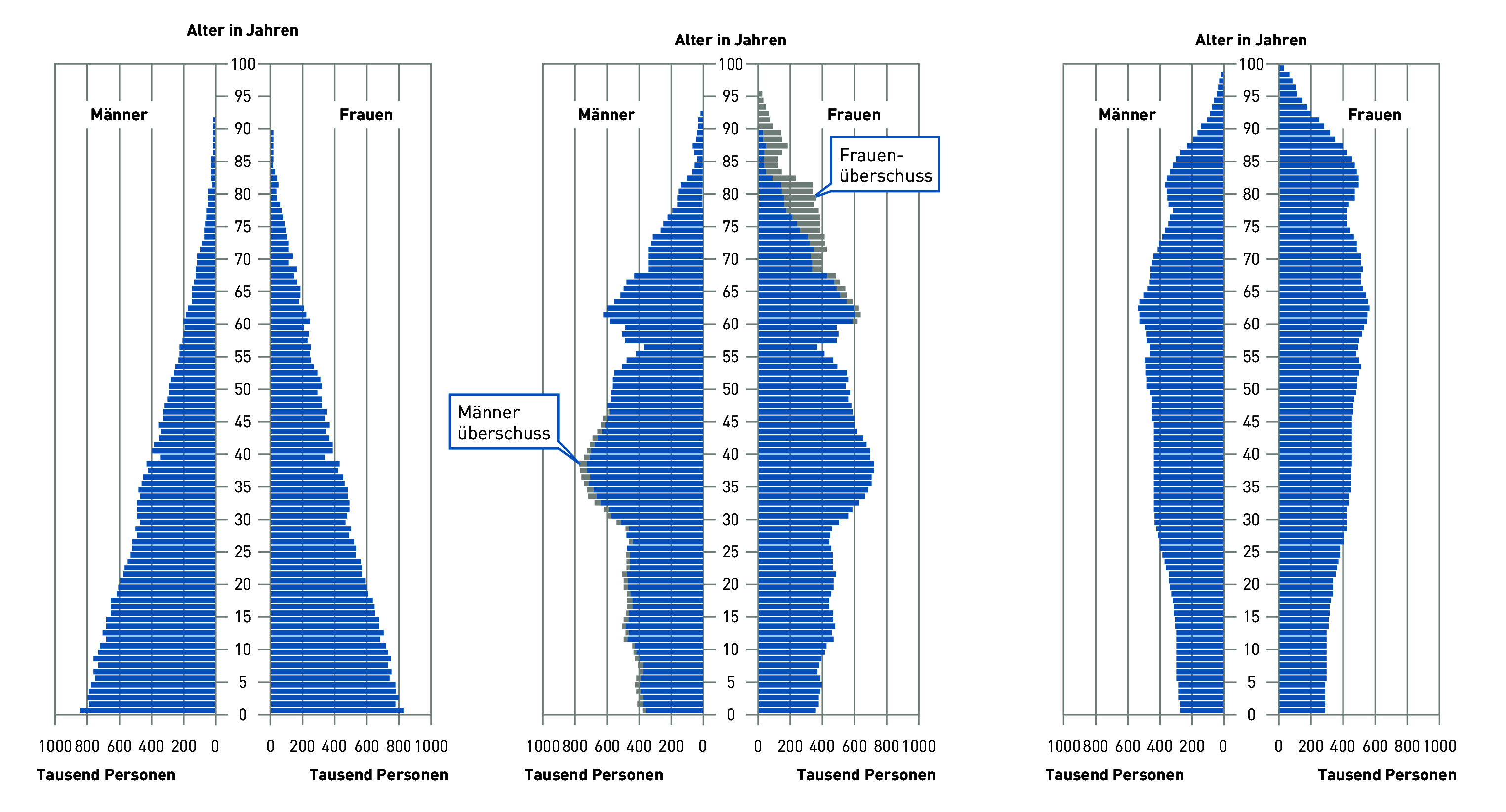
Abbildung 3.126: Altersaufbau der deutschen Bevölkerung 1919 (links), um 2001 (Mitte) und 2050 (rechts, Prognose)

Abbildung 3.126: Altersaufbau der deutschen Bevölkerung 1919 (links), um 2001 (Mitte) und 2050 (rechts, Prognose)
Die Menschen werden immer älter, bleiben länger gesund – leben allerdings auch länger unter Pflegebedingungen. Während in Deutschland der Altersaufbau 1919 noch die typische Pyramidenform mit Kindern und Jugendlichen als stärkste Jahrgänge aufwies, bildeten um 2001 die 30- bis 45-jährigen die stärkste Altersgruppe. Hochrechnungen auf das Jahr 2050 zeigen einen wenig differenzierten Verlauf der Altersstruktur: Alte und Junge sind fast gleich häufig (siehe Abbildung). Und der Trend setzt sich prinzipiell in der gesamten EU etwa in gleicher Weise fort.
Nach Angaben des statistischen Jahrbuchs der Europäischen Union von 2010 (http://ec.europa.eu/eurostat) nimmt der Anteil (Altersquote) der 65-jährigen und älteren Bewohner in Prozent zur Anzahl der Bewohner zwischen 15 und 64 Jahren bis 2060 dramatisch zu Abbildung enthält für einige ausgewählte EU-Staaten (Mittelwert EU27) zum Vergleich diese Werte für die Jahre 2010 und 2060 (Prognose). In den meisten EU-Ländern verdoppelt sich die Altersquote der 65 und älteren Bewohner bis 2060, in Polen – vermutlich durch die Abwanderung der Jüngeren – sogar um das Vierfache.
Aus dieser Entwicklung ergibt sich ein permanent zunehmender Bedarf an Alten- und Pflegeheimen, an Pflegewohngruppen, an Einrichtungen für gemeinschaftliches Wohnen, an speziellen Altenwohnungen und an Häusern für betreutes Wohnen.
Auch die Architektur der Wohnanlagen für Ältere und Pflegebedürftige hat sich geändert. In der Zeit bis 1960 wurden alte Menschen in Heimen „verwahrt". Entsprechend einfach und farblos waren diese Anstalten auch ausgestattet. Anschließend – etwa bis in die 1980er Jahre – war das Krankenhaus mit seinen typischen Stationen zum Leitbild für Alten- und Pflegeheime geworden, in denen „behandelt” wurde. Viele ältere Heime sehen heute noch so aus: Einfache und schmucklose Mehrbettzimmer, die an langen Fluren angeordnet sind. Wenig Farbe, meist gerade mal ausreichende Beleuchtung. Ab etwa 1980 schuf man für alte Menschen Wohnheime, deren Ausstattung mit teils eigenem Mobiliar, Licht und Farbe wohnliches Leben ermöglichen sollten. An die Stelle von alte Menschen zu „verwahren” oder zu „behandeln” trat nun alte Menschen zu „motivieren” und zu „aktivieren”, also am Leben aktiv teilzunehmen. Die architektonische Weiterentwicklung ab 2000 ist die Hausgemeinschaft, in der die Familie zum Leitbild für Geborgenheit und die Normalität des Alterns verwirklicht wurde. Alte Menschen leben wie in einer Familie, versorgen sich teilweise selbst untereinander. Auch Mehrgenerationenhäuser wurden daraus entwickelt. Der Wandel im architektonischen Raumkonzept hatte auch Auswirkungen auf die Ausstattung durch Licht und Farbe solcher Wohnsysteme.
Über 80 % unserer Sinneseindrücke sind visueller Art. Alte Menschen leiden jedoch aufgrund zunehmender Sehschwächen an eingeschränkter Wahrnehmung ihrer Umgebung, die sie in ihrer Kommunikation mit Mitmenschen einschränken.
Die visuelle Leistung – vor allem die Sehschärfe (Abbildung) – des menschlichen Auges nimmt mit zunehmendem Alter ab und infolge davon der Lichtbedarf zu. Dafür gibt es verschiedene Ursachen: Das junge und gesunde Auge kann sich für die Fernsicht bis zu 20 Dioptrien einstellen. Der Ziliarmuskel, der die Form der Augenlinse und damit deren Brechkraft verändert, ist bei Fernsicht im Ruhezustand. Die Augenlinse hat dann eine flache Form mit großem Krümmungsradius und unendlicher Brennweite. Bei Kontraktion des Ziliarmuskels ist das Auge auf Nahsehen eingestellt und die bikonvexe Augenlinse hat aufgrund ihrer Elastizität eine kugelige Form mit kleinem Krümmungsradius und geringer Brennweite.
Aufgrund der Verhärtung der Augenlinse kann der Ziliarmuskel die Augenlinse nicht mehr auf die erforderliche Brechkraft verändern. Die Akkommodationsfähigkeit (Scharfeinstellung) ist eingeschränkt (Alters- bzw. Weitsichtigkeit, Presbyopie). Alterssichtigkeit lässt sich durch optische Mittel (Brillen) korrigieren.
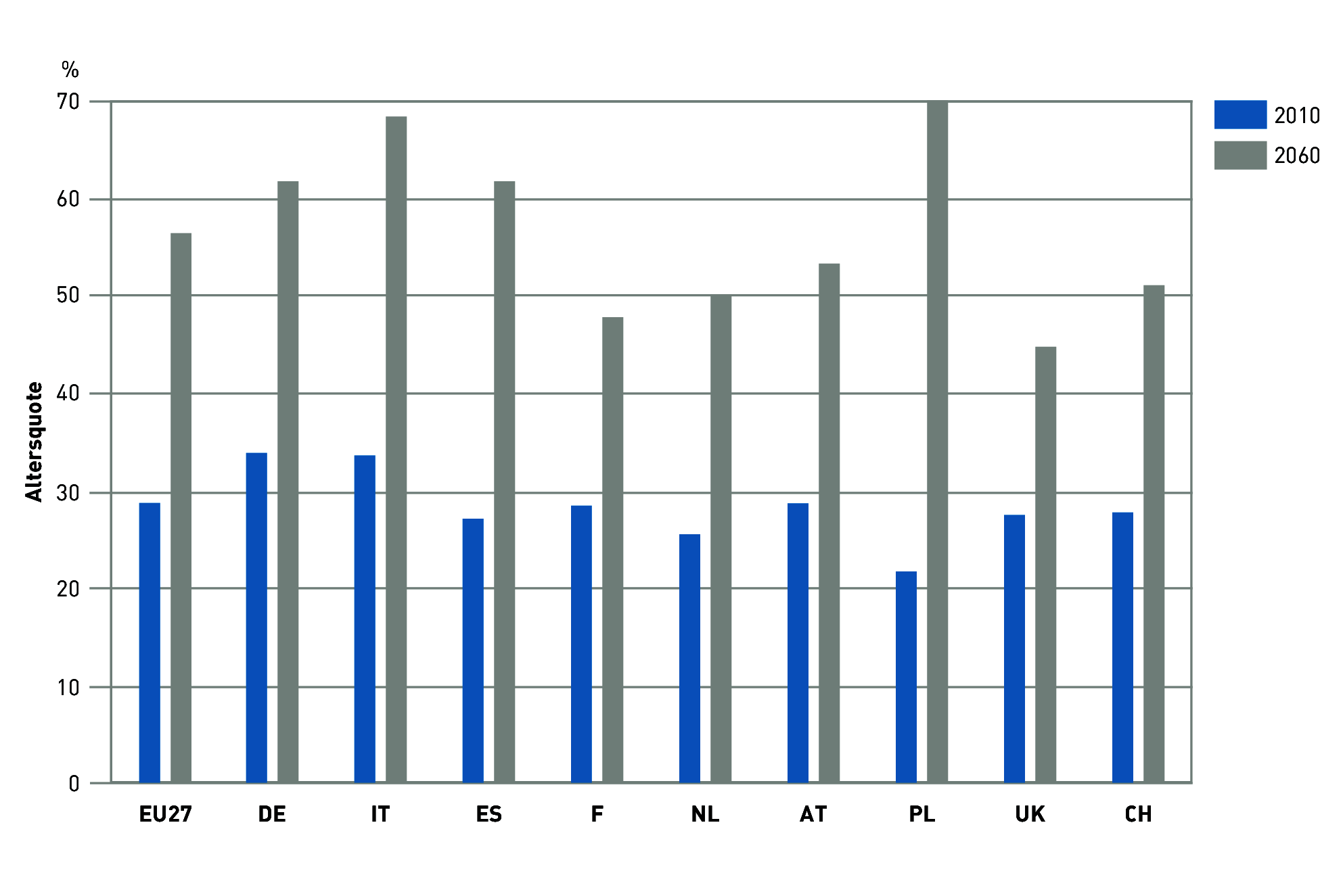
Abbildung 3.127: Altersquote in der EU: Mittelwert der 27 EU-Staaten (EU27) und in einigen EU-Staaten im Jahr 2010 und 2060
Auch verlängert sich die Akkommodationszeit mit dem Alter: Der 40-jährige braucht etwa doppelt so lange (ca. 0,7 sec.), um von 50 cm auf unendlich einzustellen, wie ein 20-jähriger.
Der Transmissionsgrad der Augenlinse wird altersbedingt ebenfalls schlechter. Häufigste Ursache ist die langsam fortschreitende Linsentrübung (grauer Star, Katarakt). Das dadurch entstehende Streulicht legt sich wie ein Schleier über die Netzhaut. Das Netzhautbild wird dadurch „verschwommen", die Konturen und Kontraste werden unschärfer, die Sehschärfe nimmt ab und die Blendempfindlichkeit nimmt zu (Schleierleuchtdichte). Im fortgeschrittenen Zustand kann eine Ersatzlinse implantiert und die Sehleistung wieder hergestellt werden.
Ebenso verändert sich der spektrale Transmissionsgrad der Augenlinse. Aufgrund der Gelbeintrübung (Abbildung) werden vor allem die kurzen Wellenlängen (violett bis grün) absorbiert und gelangen geschwächt auf die Netzhaut (Abbildung). Die Folgen sind:
Die Farbwahrnehmung verschiebt sich. Violette bis grüne Farbtöne werden schlechter als gelbe und rote wahrgenommen.
Farbnuancen werden weniger deutlich erkannt.
Ein 15-jähriger hat z. B. bei 430 nm (blaues Licht) eine um den Faktor 10 höhere spektrale Empfindlichkeit als ein 75-jähriger (Abbildung). Dadurch ist der für die Taktung des circadianen, biologischen Rhythmus verantwortliche melanopische Wirkungsmechanismus der blauen Strahlungsanteile beim älteren Menschen reduziert. Die Steuerung des Melatoninspiegels (Serum für das Schlafbedürfnis) im Blut und das Schlafverhalten Älterer verändert sich dadurch nachteilig. Mangelnde Aktivität am Tage und Schlafstörungen in der Nacht sind die Folge (siehe auch Kapitel, „Licht und nicht-visuelle Wirkungen").
Mit zunehmendem Alter verengt sich auch das Gesichtsfeld. Bei jüngeren Menschen beträgt die horizontale Ausdehnung bei gutem Kontrast des Sehdetails etwa ± 60°, bei älteren Personen nur etwa ± 40°. Die periphere Wahrnehmung ist dadurch eingeschränkt. Das muss z. B. bei der Anordnung von Hinweisschildern beachtet werden, die niedriger als sonst üblich angeordnet werden müssen, um den aus einem Unsicherheitsgefühl überwiegend nach unten sehenden behinderten Menschen und den Rollstuhlfahrern gerecht zu werden.
Zu den altersbedingten Sehschwächen kommen häufig noch krankheitsbedingte hinzu, die die Sehleistung stark verringern – meist jedoch ohne sichere Heilungschancen. Sehbehinderung liegt vor, wenn die Sehschärfe bei bestmöglicher Korrektur auf 0,1 gesunken ist.
Etwa 50 % der Sehbehinderungen haben ihre Ursache in der altersbedingten Makuladegeneration (AMD), die ab dem 50. Lebensjahr auch die häufigste Erblindungsursache ist. Sie betrifft vornehmlich den Punkt des schärfsten Sehens (Fovea centralis, gelber Fleck).
Weitere 18 % der Sehbehinderungen entfallen auf den grünen Star (Glaukom), einer Folge erhöhten Augeninnendrucks, durch den Ganglienzellen absterben, der Sehnerv beschädigt und das Gesichtsfeld kontinuierlich eingeengt wird.
Mit 17 % ist die diabetische Retinopathie an Sehbehinderungen beteiligt, deren Ursache die Zuckerkrankheit (Überzuckerung des Blutes durch Insulinmangel) ist, die die Blutgefäße der Netzhaut und die Sehzellen beschädigt.
5 % der Sehbehinderungen entfallen auf den grauen Star (Linsentrübung, Katarakt). Die Zahl ist deswegen so gering, weil – wie oben beschrieben - durch Implantation einer neuen Linse die Sehleistung wieder hergestellt werden kann.
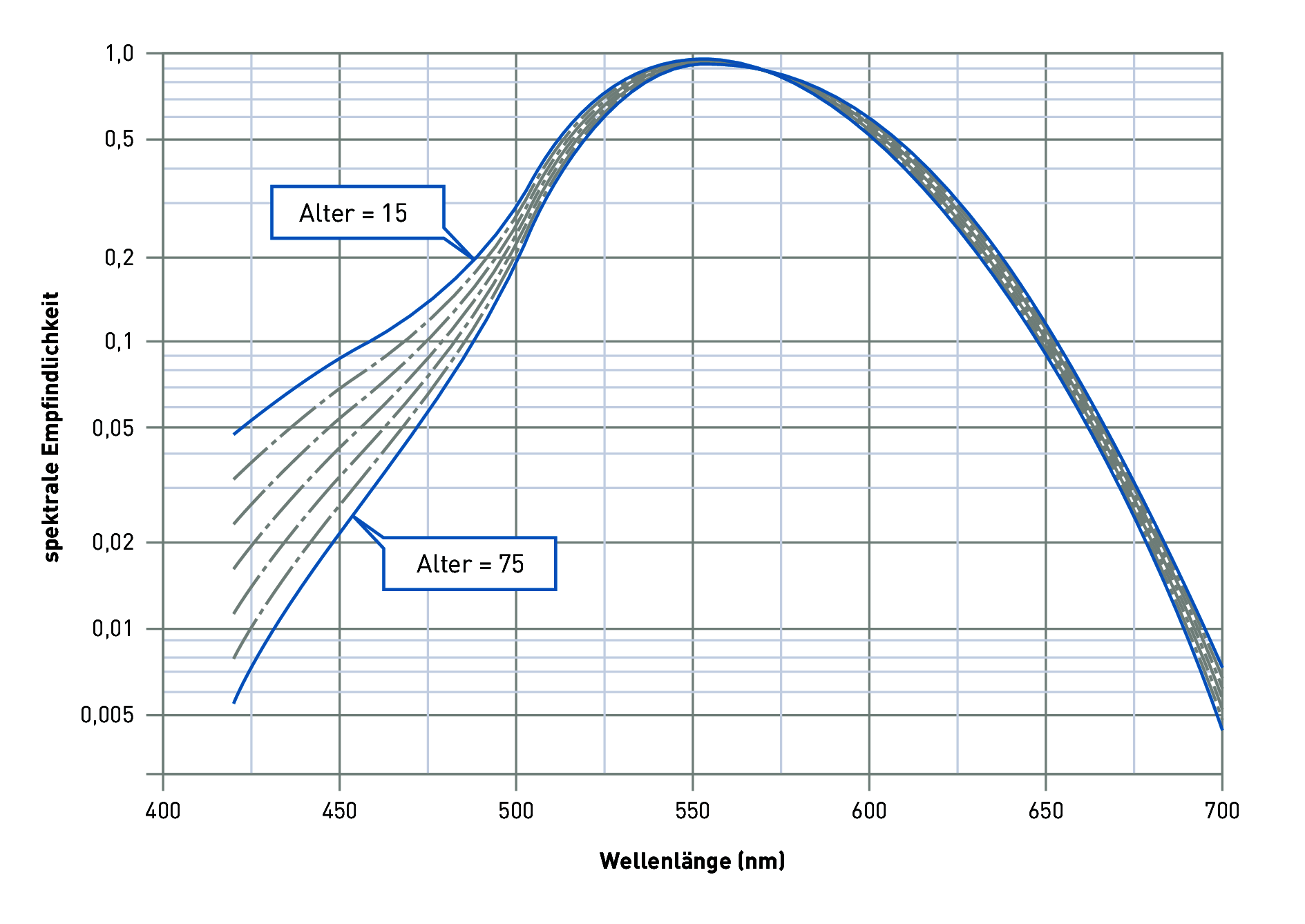
Abbildung 3.124: Hellempfindlichkeitsgrad des Menschen im Alter
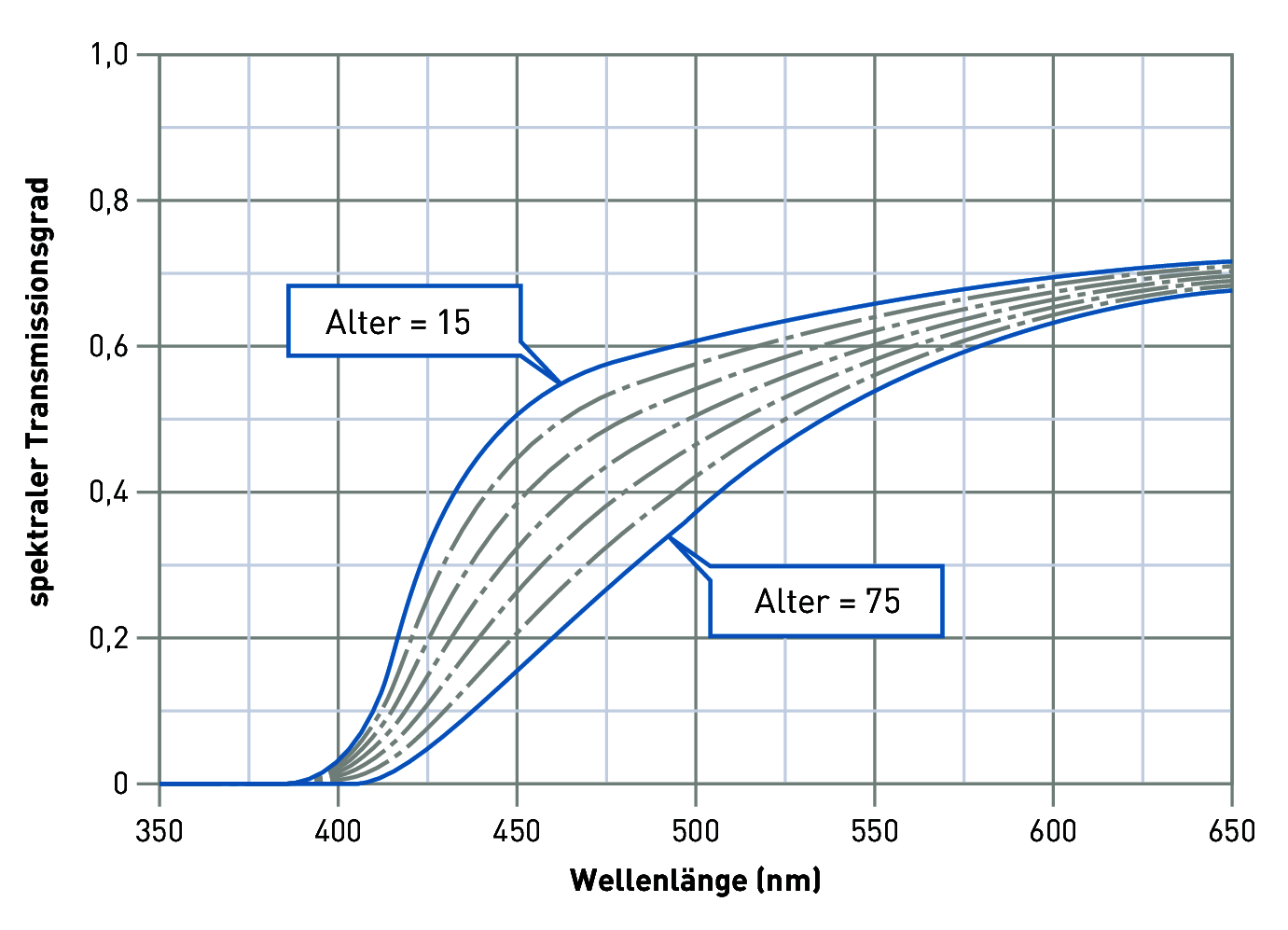
Abbildung 3.125: Spektraler Transmissionsgrad des menschlichen Auges
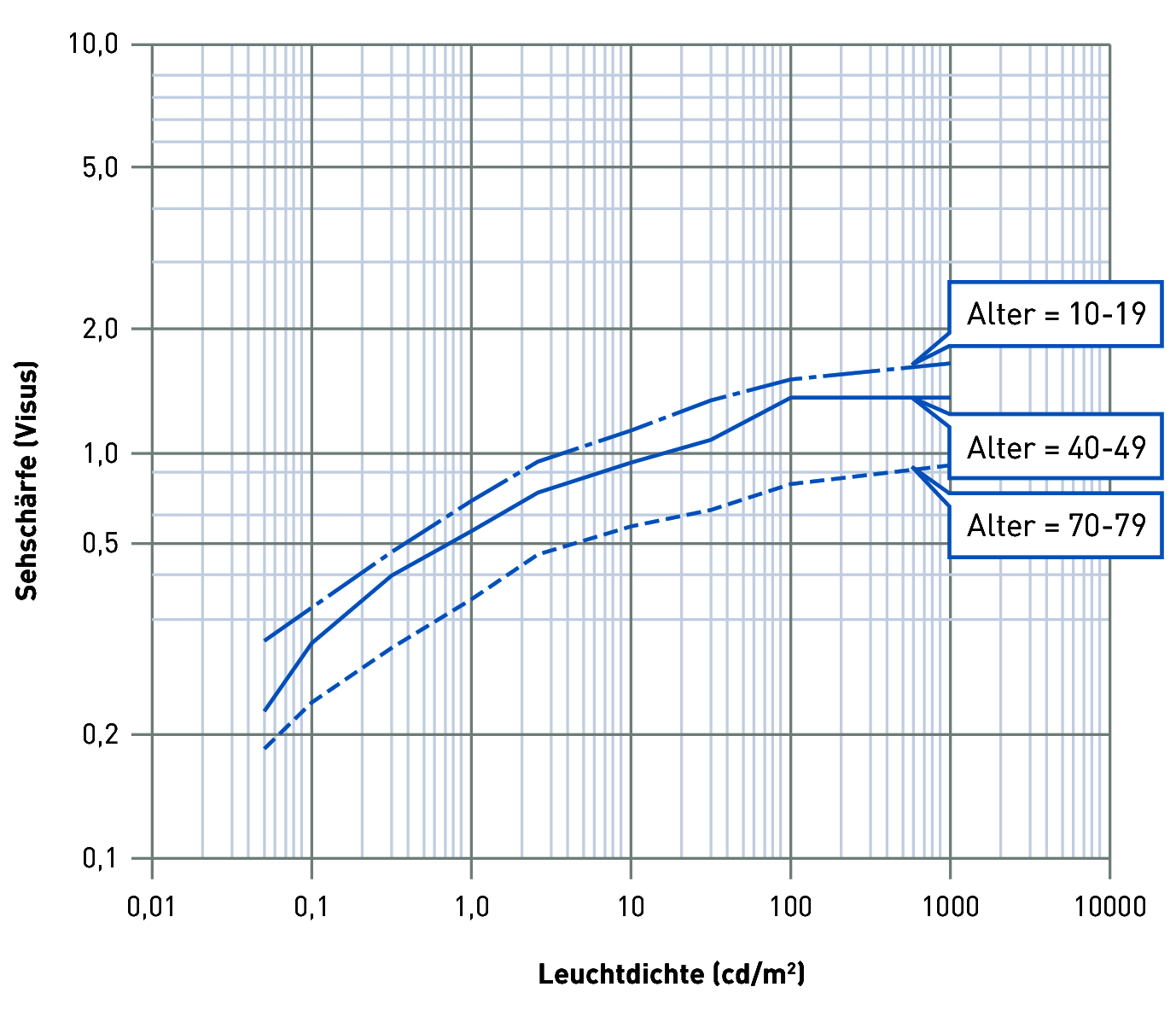
Abbildung 3.128:
Sehschärfe und erforderliche Leuchtdichte im Alter. Anm.: Die Sehschärfe 1 (Visus 1) liegt vor, wenn ein Detail von 1,5 mm Größe in 5,0 m Entfernung erkannt wird
Aus den altersbedingten Sehbehinderungen folgen die Anforderungen an eine altengerechte Beleuchtung. Diese betreffen insbesondere
das Beleuchtungsniveau,
die Begrenzung der Blendung,
die Lichtfarbe,
die Steuerung biologischer Funktionen durch Licht mit erhöhtem Blauanteil sowie
die Begrenzung der Helligkeitsunterschiede.
Das Beleuchtungsniveau für Bewohner von Alten- und Pflegeheimen muss aufgrund der altersbedingten Sehschwächen deutlich höher sein als es in den einschlägigen Normen, z. B. in EN 12464-1, festgelegt ist. Abbildung zeigt den Zusammenhang von Leuchtdichte und Sehschärfe von jüngeren im Vergleich zu älteren Menschen. Um die gleiche Sehschärfe in der Ferne zu erreichen, braucht ein 75-jähriger eine um etwa das 20-fache höhere Leuchtdichte auf dem Sehobjekt als ein etwa 40-jähriger. Das erforderliche Beleuchtungsniveau für ältere Menschen im Vergleich zu jüngeren zeigt Abbildung. Wenn z. B. ein 30-jähriger für müheloses Sehen 300 lx benötigt, braucht der 70-jährige etwa 500 lx, d. h. einen um eine Stufe höheren Wert in der Skala der Beleuchtungsstärke.
Das Kuratorium Deutsche Altenhilfe (KDA) hat Mindestwerte der Beleuchtungsstärke für Altenheime erarbeiten lassen (Tabelle). Die Werte liegen in vielen Fällen um 1 Stufe oder mehr höher als für vergleichbare Sehaufgaben nach EN 12464-1 für jüngere Menschen. Mit diesen höheren Beleuchtungsstärken konnte insbesondere bei demenziell Erkrankten ein Abbau aggressiven Verhaltens und eine verbesserte Stimmungslage erreicht werden.
Grundsätzlich sollen alle Räume in Alten- und Pflegeheimen hohe Reflexionsgrade von Decke, Wänden und Boden aufweisen. Die Hauptflächen (Wände und Decke) sollten durch die Wahl und Anordnung der Leuchten ausreichend aufgehellt werden. Nach EN 12464-1 sollten bei einer Beleuchtungsstärke von ≥ 500 lx die Wände mit mindestens 75 lx und die Decke mit mindestens 50 lx beleuchtet sein, Gleichmäßigkeit in beiden Fällen ≥ 0,10. Doppelte Werte sind in diesen Anwendungsfällen anzustreben.
Die Gleichmäßigkeit der Beleuchtung muss besser sein als in EN 12464-1 für Arbeitsstätten festgelegt ist. Dunkle Stellen und starke Schatten machen Älteren Angst, erhöhen die Unsicherheit und die Gefahr zu stürzen – nicht nur in Fluren und auf Treppen. Für die Kommunikation mit den Mitmenschen ist in 1.2 m über dem Boden (Augenhöhe sitzender Personen) eine zylindrische Beleuchtungsstärke Ez von mindestens 150 lx mit einer Gleichmäßigkeit von ≥ 0,10 erforderlich.
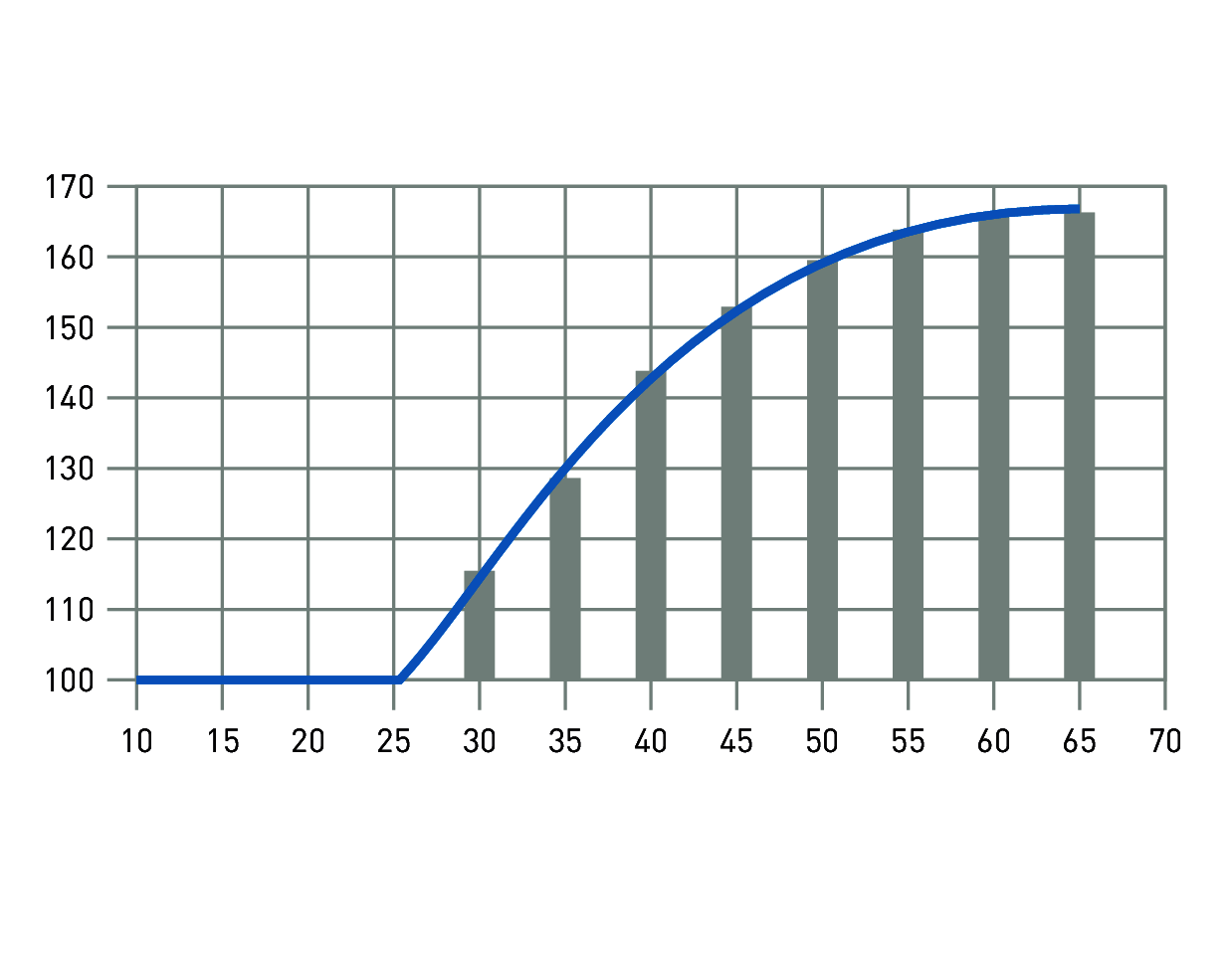
Abbildung 3.129:
Erforderliches Beleuchtungsniveau und Alter
Die Blendempfindlichkeit nimmt bei Senioren deutlich zu. Aufgrund der Lichtstreuung an der Hornhaut, der Linse und im Glaskörper legt sich ein Lichtschleier auf die Netzhaut, weswegen Ältere meist irritiert auf zu helle Flächen reagieren (Abbildung). Diesen Effekten kann durch Verringerung der Blendleuchtdichten und der berechenbaren und planbaren Blendziffer der Beleuchtung (RUGL-Werte, siehe Kapitel, „Direktblendung") entgegengewirkt werden. Empfohlen wird eine Verringerung der UGR-Blendziffer um eine Stufe, z. B. von RUGL = 22 auf RUGL = 19.
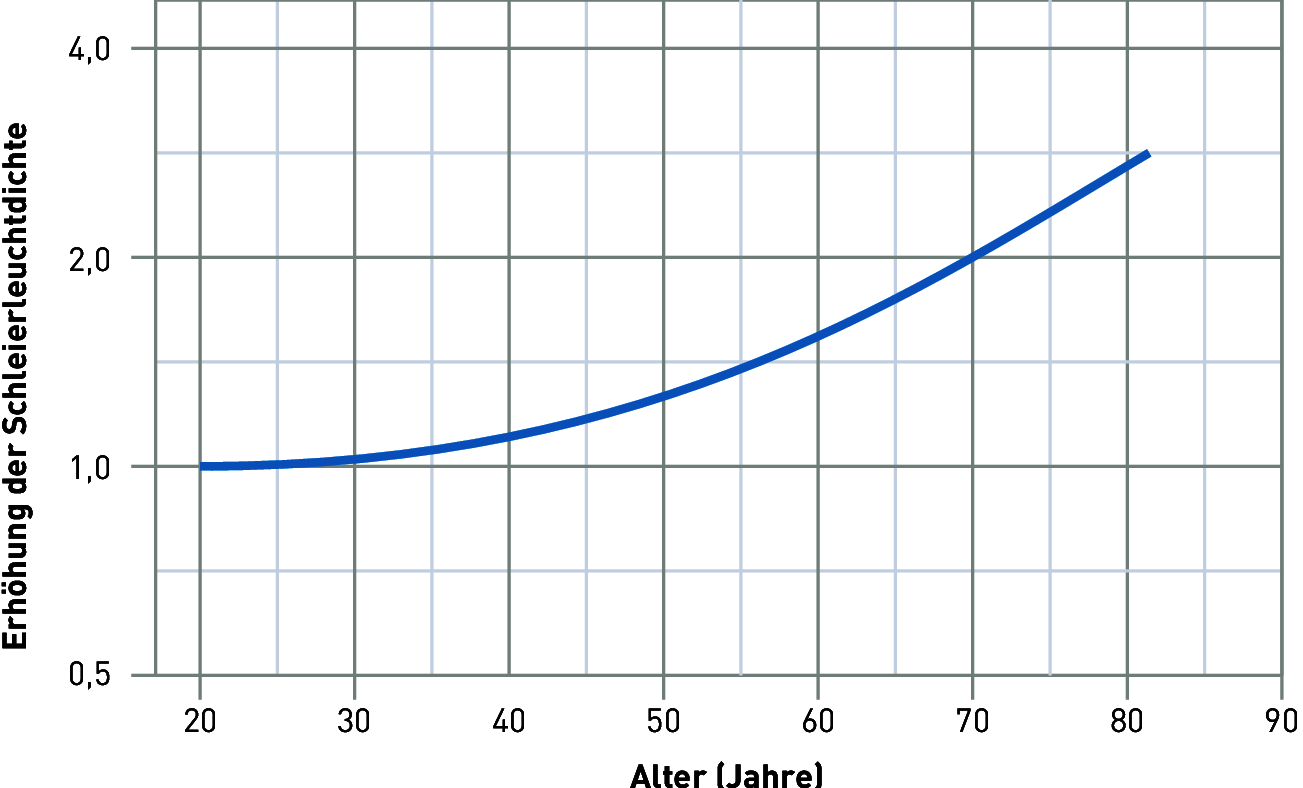
Abbildung 3.130:
Erhöhung der Schleierleuchtdichte auf der Netzhaut aufgrund von Eintrübungen im Auge

Abbildung 3.131: Flurbeleuchtung: Links Beleuchtung ohne Blendung. Rechts: Reflexionen des Tageslichts am hochglänzenden Bodenbelag und an den Wänden führt zu Blendung
Störende Blendung entsteht z. B. in Fluren, an deren Ende sich taghelle Fenster oder Türen befinden oder durch Leuchten, die direkt über der Flurmitte angeordnet sind. In beiden Fällen spiegeln sich die Leuchtdichte des Fensters oder der Leuchten auf dem meist hochglänzend polierten Bodenbelag und verursacht meist nicht nur für Ältere unerträgliche Blendung, die eine visuelle Wahrnehmung fast unmöglich macht (Abbildung). Abhilfe kann durch Vorhänge an den Fenstern und Anordnung von z. B. direktindirekt strahlenden Leuchten an der Decke oder den Wänden, durch ein höheres Beleuchtungsniveau im Flur und vor allem durch eine matte Oberfläche des Bodenbelages, der auch rutschfester ist, erreicht werden.
Glänzende Flächen, auf denen sich störende Lichtreflexe bilden können, sind in Heimen überall anzutreffen: Lackierte Tischflächen, hochglänzendes Geschirr, Bestecke und Gläser, Spiegel, Glastüren, verglaste Bilder usw.. Insbesondere Demenzkranke werden durch solche Reflexe irritiert und reagieren spontan und unkontrolliert. Abhilfe ist durch geeignete Zuordnung von Lichtquellen und diesen spiegelnden Flächen aus der Hauptblickrichtung der Heimbewohner, durch matte Oberflächen und durch direkt-indirekte Beleuchtung zu erreichen.
Ältere Menschen empfinden Farben blasser. Pastellfarben sollten zu Gunsten gesättigter Farben vermieden werden. Kräftige Farben geben Orientierung, z. B. im Flur. Die Türen zu den privaten Wohnräumen sollten mit kräftigen Farben – möglichst mit auf die Bewohner bezogener Gestaltung – versehen sein, um sie wiederzuerkennen. Türen zu Räumen für das Personal sollten dagegen in der unauffälligen Wandfarbe angelegt sein und damit der Aufmerksamkeit der Bewohner entzogen werden.
Starke Farbkontraste können Ältere aber auch irritieren. Ältere Menschen – nicht nur Gehbehinderte – sehen aus Angst vor Stürzen vorwiegend nach unten. Starke Farbmuster (Farbkontraste) der Bodenbeläge, z. B. Mosaikmuster oder verschiedenfarbige Fliesen, können Hindernisse vortäuschen und verunsichern. Ähnliches gilt für stark gemaserte Holzflächen, die Verschmutzungen vortäuschen. Farbige Kontraste können dagegen z. B. an Treppen, Absätzen oder einzelnen Stufen Aufmerksamkeit und die Sicherheit erhöhen. Hochglänzende Bodenbeläge sind wegen störender Reflexionen – insbesondere durch Fenster und Türen – und der Rutschgefahr zu vermeiden.
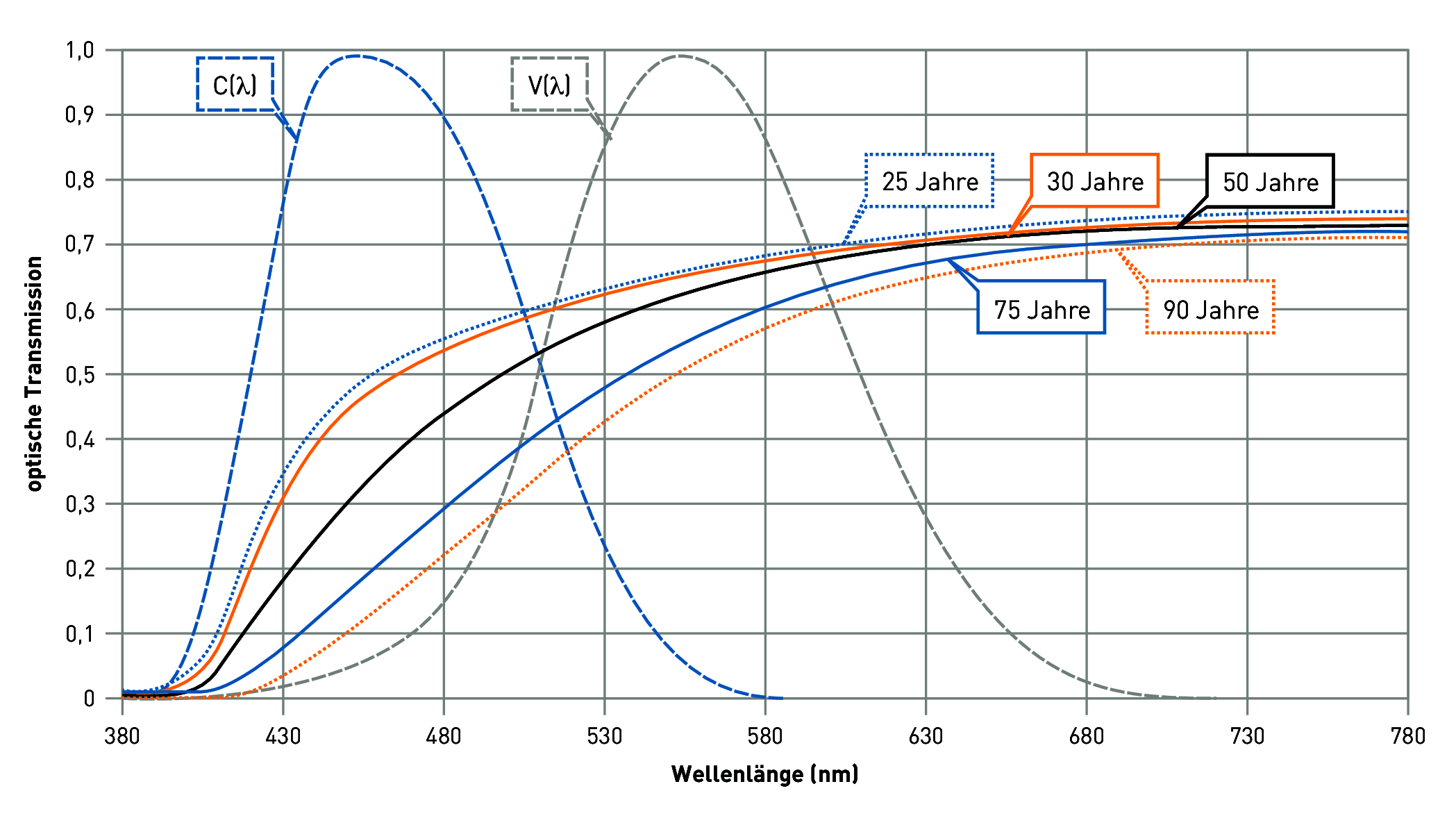
Abbildung 3.132:
Altersabhängigkeit der Linsentrübung im Vergleich zum Hellempfindlichkeitsgrad
Große Probleme haben Ältere mit der eingeschränkten Blaulichtempfindung (Abbildung). Blaue Spektralanteile der Beleuchtung erreichen aufgrund der Gelbeinfärbung der Linse bei einem 75-jährigen im Vergleich zum 30-jährigen nur zu 20 % die Netzhautganglien, die den biologischen (circadianen) Rhythmus und damit den Melatoninhaushalt steuern(siehe auch Kapitel, " Licht und Gesundheit”). Die Folgen sind Verhaltensstörungen am Tage und Schlafstörungen in der Nacht. Aufgrund häufiger Gehunfähigkeit gehen diese Menschen auch nicht oder nur selten ans Tageslicht. Sie leben überwiegend in Innenräumen und in der „biologischen Dunkelheit"– also bei zu geringen Beleuchtungsstärken und zu geringen Farbtemperaturen der Beleuchtung.
Licht mit einem hohen Blauanteil, z. B. bei einer Farbtemperatur ≥ 6.500 K, das von der Decke bzw. von den oberen Wandpartien her in das Auge fällt, ist wegen der Verteilung der Blaurezeptoren vor allem im unteren Netzhautbereich um ein Vielfaches melanopisch (nicht visuell) wirksamer als punktuelles und aus den unteren Gesichtsfeldbereichen ins Auge fallendes Licht (Abbildung).
Abbildung zeigt das Ergebnis einer Studie mit Alzheimerpatienten, die sich überwiegend in meist nur künstlich beleuchteten Innenräumen aufhielten. Die Ausgangssituation zeigt ein ungeordnetes Wach- und Schlafverhalten: Nachts waren die Patienten oft aktiv, am Tage schläfrig. Nach medikamentöser Melatoningabe hatte sich der Tag- Nachtrhythmus normalisiert. Nach Absetzen der Melatoningabe ist nach sechs Wochen wieder eine Störung des Schlaf-Wach-Rhythmus erkennbar. Daraus lässt sich ableiten, dass ein Behandlungserfolg auch durch körpereigene Produktion bzw. Unterdrückung des Melatonins erreicht werden muss. Versuche in Altenheimen mit analog zum Tageslicht gesteuerten Lichtdecken haben dies bestätigt. Durch nur auf wenige Stunden pro Tag begrenzten Aufenthalt der Senioren unter einer Lichtdecke mit hohen Beleuchtungsstärke (ca. 1.500 lx) und einer Farbtemperatur von 6.500 K (Tageslicht) konnten solche typischen Tageslichtmängelsymptome kompensiert und Störungen des Tages- und Nachtrhythmus gelindert werden (siehe auch Kapitel, "Melanopische Wirksamkeit des Lichtes”).
Daraus ergibt sich für die Beleuchtung von Aufenthalts- bzw. Gemeinschaftsräumen in Alten- und Pflegeheimen die Empfehlung, bereichsweise eine spezielle Beleuchtungsanlage zu installieren. Zum Beispiel direkt-indirekt strahlende Leuchten oder eine Lichtdecke können das Beleuchtungsniveau und die Lichtfarbe – analog zum Tageslicht – dynamisch steuern und zur Synchronisierung des circadianen Rhythmus zeitlich begrenzt (z. B. zwei Stunden am Tage) eingesetzt werden. Diese Art der Behandlung hat einen Memoryeffekt: Unterbrechungen von bis zu 2 Wochen ändern den einmal intakt eingestellten Tag-/Nachtrhythmus nur unwesentlich. Lichtdecken (Abbildung) lassen sich dazu in einem weiten Bereich einstellen: Von einer aktivierenden Beleuchtung mit bis zu 2.800 lx und 6.500 K, Behaglichkeitsbeleuchtung z. B. 500 lx mit 2.700 K. Zwar erreichen solche Beleuchtungssysteme keine exakte Nachbildung des natürlichen Tageslichtes, kommen mit ihren Eigenschaften jedoch in dessen Nähe.
In einer süddeutschen Großstadt wurden am 1. Mai in Richtung Norden (also ohne direkte Sonneneinstrahlung) Werte der vertikalen Beleuchtungsstärke und der vertikalen Farbtemperatur des Tageslichtes gemessen (siehe Tabelle). Die Werte zeigen, dass Lichtdecken durchaus die positive biologische Wirkung des natürlichen Tageslichtes nachbilden können.
Inzwischen liegen viele Studien vor, nach denen sich nach einiger Zeit unter einer so gesteuerten Beleuchtung wieder ein normal eingestelltes Wach- und Schlafverhalten, ähnlich wie bei der Melatoninmedikamentierung (Abbildung), zeigte. Ferner konnten Depressionen verringert, Aggressionen reduziert und Demenzzustände abgeschwächt werden.
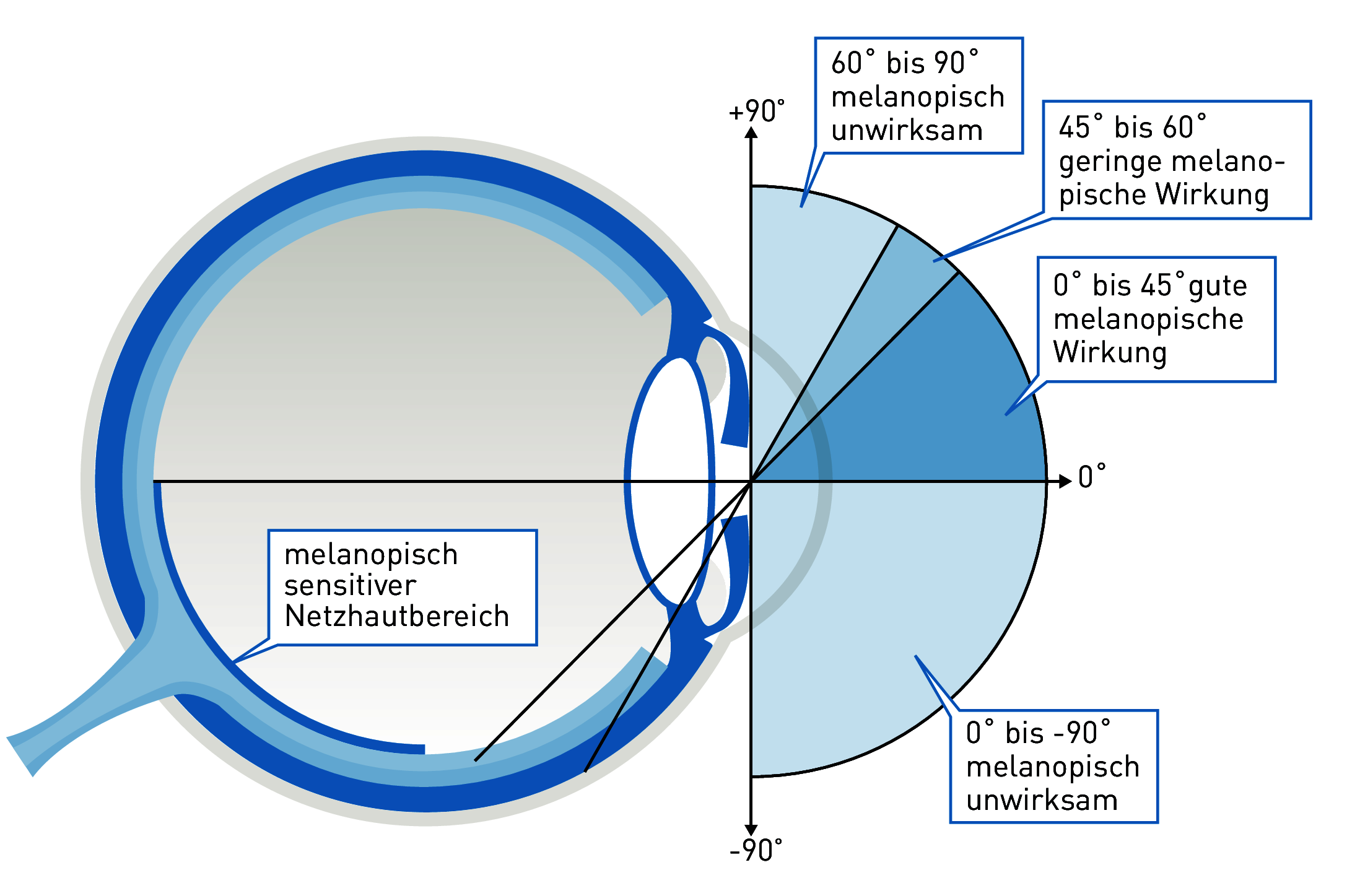
Abbildung 3.133: In das Auge gelangendes blaues Licht im Bereich von 0° bis 45° ist melanopisch am wirksamsten
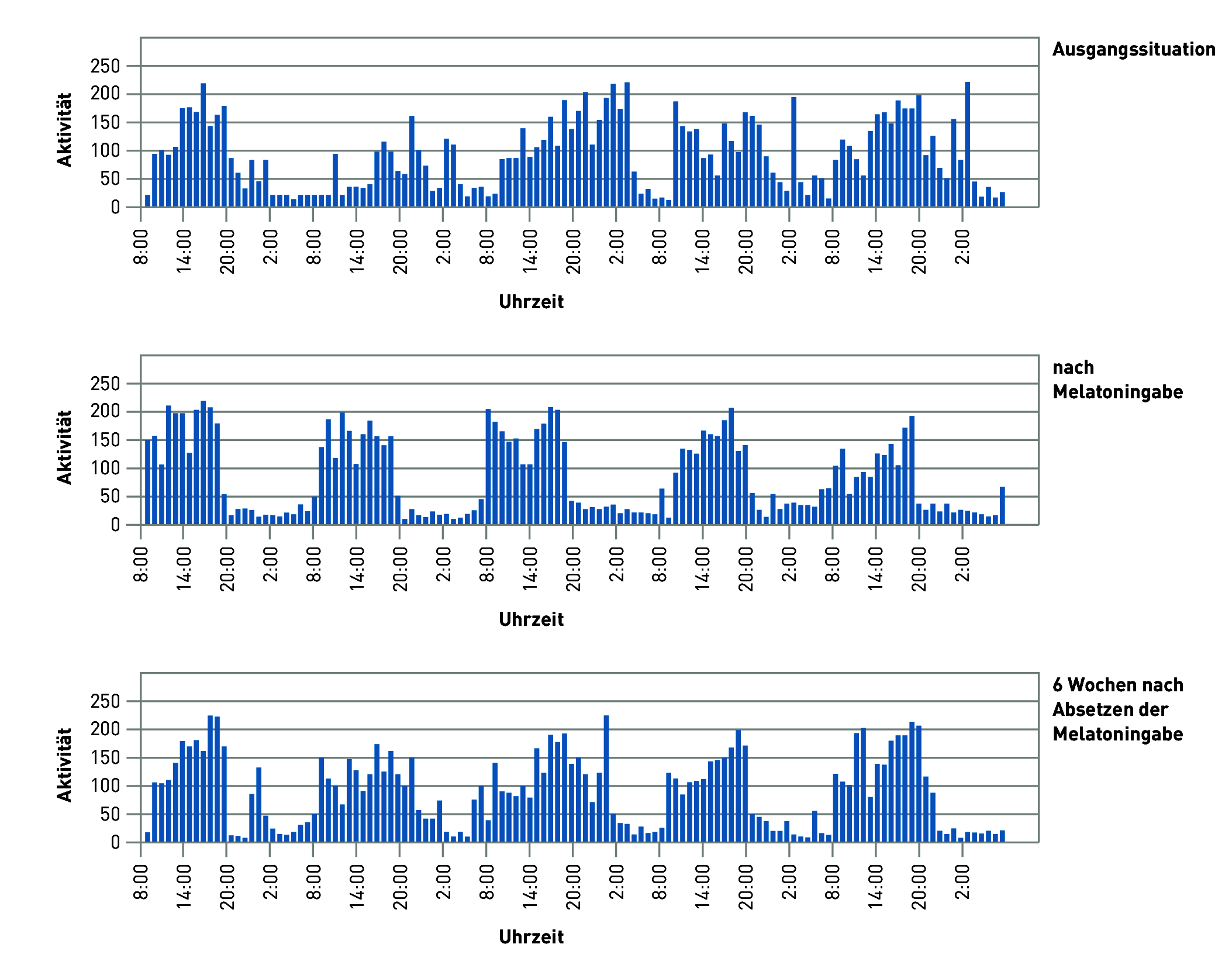
Abbildung 3.134: Erfolg der Melatoninbehandlung von Alzheimerpatienten in Bezug auf den Tages- und Nachtrhythmus

Abbildung 3.135:
Lichtdecke in einem Altenheim
Die Adaptationszeit der Älteren ist – wie auch die Akkommodationszeit – verzögert. Daraus folgen einige beleuchtungstechnische Notwendigkeiten. Die Leuchtdichteverteilung in Räumen, in denen sich Ältere für längere Zeit aufhalten, sollte möglichst gleichmäßig, aber nicht monoton, sein. Lichtakzente z. B. an den Wänden sind zur Aktivierung der Senioren durchaus vorteilhaft. Sie sollten jedoch nicht zu hohe Leuchtdichten aufweisen, maximal das Zehnfache der umgebenden Wandleuchtdichte.
Obwohl Licht und Schatten unerlässlich für eine sichere Orientierung im Raum sind, müssen "harte und tiefe" Schatten und damit starke Helligkeitskontraste, die durch stark gerichtetes Licht entstehen, in Alten- und Pflegeheimen vermieden werden. Das gilt insbesondere für die Beleuchtung von Bodenstufen und Treppen.
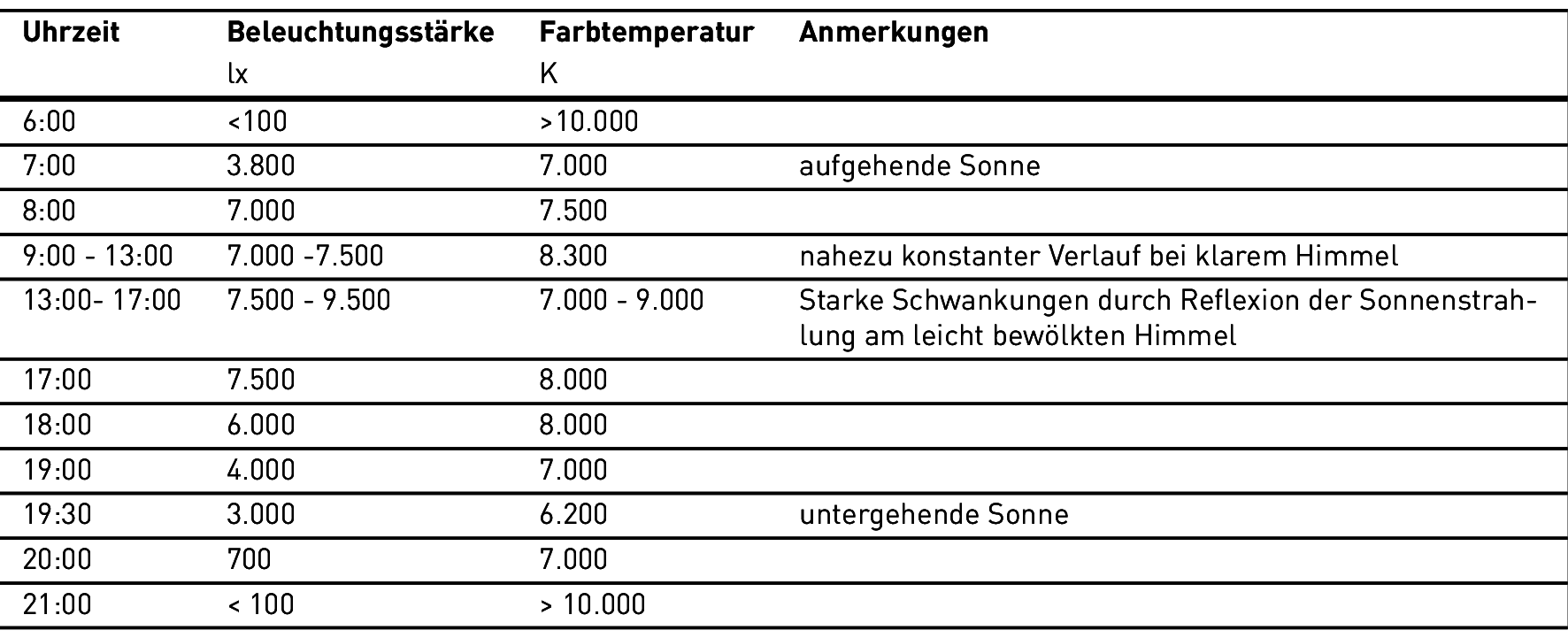
Tabelle 3.116: Vertikale Beleuchtungsstärke und Farbtemperatur des Tageslichtes in Richtung Norden (ohne direkte Sonnenstrahlung) am 1. Mai in einer süddeutschen Großstadt (gerundete Werte)
Benachbarte Räume dürfen keine großen Helligkeitsunterschiede aufweisen. Ein Unterschied im Beleuchtungsniveau von 1: 3 sollte nicht überschritten werden. Diese Forderung gilt insbesondere für Räume mit direktem Zugang ins Freie, z. B. für Eingangshallen. Am Tage müssen die Innenbereiche nahe der Ausgangstüren deutlich heller sein – mindestens mit der doppelten Beleuchtungsstärke. Durch bauliche Maßnahmen außerhalb des Gebäudes, wie z. B. durch Vorräume, Eingangsschleusen, Vordächer o. ä., können solche Adaptationswege zugunsten von Energieeinsparungen bei der künstlichen Beleuchtung im Innenraum realisiert werden. Nachts sollte möglichst außerhalb der Ausgangstüren ein abgestuftes Beleuchtungsniveau, in Stufen – abhängig vom Abstand zur Ausgangstür – von 50 % bis 20 % der Beleuchtungsstärke des Innenraumes, vorhanden sein, um die Orientierung für Ältere in beide Gehrichtungen zu erleichtern.